Термин «цервикогенная головная боль» был введен в практику почти три десятилетия назад. Однако первые описания клинических особенностей таких болей были сделаны более 100 лет назад. И до сих пор клиническая оценка и субъективное описание симптомов являются определяющим диагностическим фактором.
Международное общество по изучению головной боли (International Headache Society – IHS) в 2013 г. рекомендовало рассматривать цервикогенную головную боль как вторичную головную боль, возникающую вследствие нарушений в шейном отделе позвоночника, включая костные структуры, межпозвоночные диски, а также структуры мягких тканей, патология которых часто сопровождается болью в шее.
Низкое качество жизни пациентов с цервикогенной головной болью сопоставимо с таковым при мигрени и головной боли напряжения, но показатели физического функционирования у пациентов с цервикогенной головной болью хуже.
Причины цервикогенной головной боли
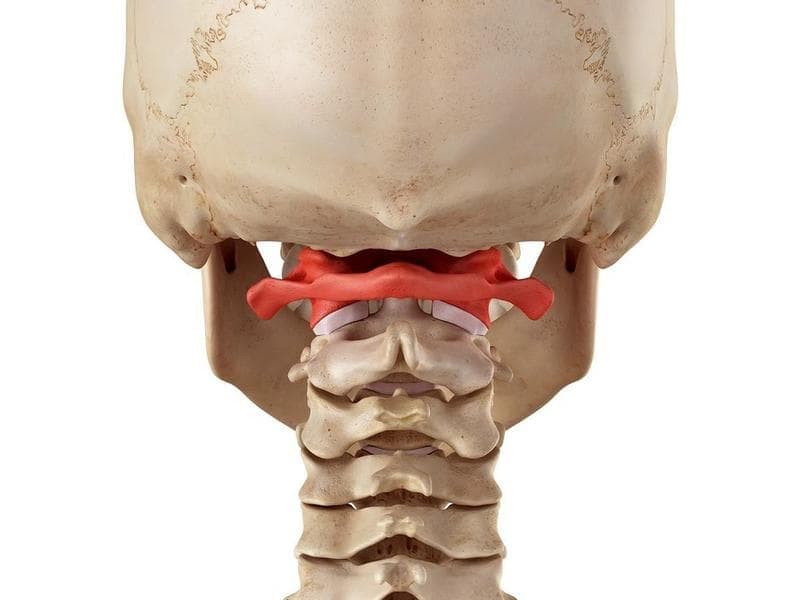
Цервикогенная головная боль – это вторичная хроническая головная боль, которая возникает в атлантозатылочном и верхнем шейном суставе и ощущается в одной или нескольких областях головы и/или лица (рис. 1). Боль становится следствием изменений или повреждений шейного отдела и анатомических особенностей тригеминальных и цервикальных афферентов, входящих в верхние сегменты спинного мозга. В настоящее время доказано, что источником боли могут быть структуры верхнего шейного отдела позвоночника. Как правило, это уровень С1, С2 и С3 позвонков, который включает в себя суставы, диски, связки и мышцы. Нижние шейные позвонки могут играть косвенную роль в формировании клинических симптомов боли [4].
Описание и клинические проявления
Цервикогенная головная боль имеет клинические особенности (табл. 1, рис. 2 и 3), которые позволяют дифференцировать ее с наиболее частыми первичными головными болями: мигренью, головной болью напряжения, кластерной головной болью:
- односторонняя локализация боли;
- провокация головной боли при давлении на мышцы шеи, движениях головой, а также распространение боли сзади кпереди [6].
Однако не всегда клинические проявления дают возможность поставить однозначный диагноз. Нередко на практике цервикокраниалгия и наиболее частые формы первичной головной боли могут сочетаться. Поэтому дифференциальная диагностика в менее типичных случаях может быть затруднена. Например, у пациента с цервикогенной головной болью иногда могут присутствовать такие мигренозные симптомы, как тошнота, рвота и фото- и фонофобия.
Повреждения верхнего шейного отдела позвоночника в результате опухоли, переломов, инфекций и ревматоидного артрита могут вызвать головную боль, которая клинически проявляется так же, как и цервикокраниалгия.
Шейный спондилез и остеохондроз, например, у пациентов старше 40 лет, могут удовлетворять диагностическому критерию B наличия цервикогенной головной боли (IHS 2013): «клинические, лабораторные и/или нейровизуализационные признаки нарушения или повреждения в шейном отделе позвоночника или мягких тканей шеи, которые способны вызывать головную боль» (табл. 2).
Если головная боль вызвана шейным миофасциальным болевым синдромом, следует задуматься о головной боли напряжения.
Хлыстовая травма также может быть причиной головной боли, если возникновение боли и травма шейного отдела позвоночника тесно связаны по времени. При этом головные боли при хлыстовой травме, как правило, кратковременны и в большинстве случаев имеют клинические проявления, схожие с головной болью напряжения или кластерной головной болью. Морфологические нарушения при нейровизуализации также не всегда обязательны.
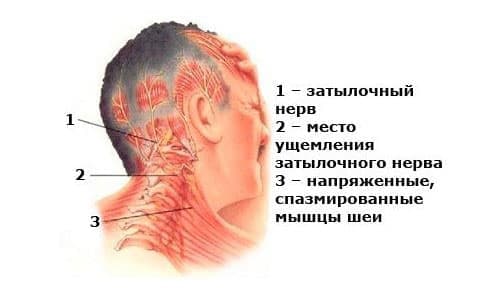
Для цервикогенной головной боли характерны ограничение объема движений в шейном отделе позвоночника, болезненность шейных мышц, изменения мышечного тонуса или реакция на их пассивное или активное растяжение. Обычно боли сочетаются с функциональным блоком на верхнем шейном уровне. Частой причиной цервикогенных головных болей является синдром нижней косой мышцы. Спазмированная мышца может сдавливать проходящий под ней сосудисто-нервный пучок (сегмент позвоночной артерии, с периартериальным симпатическим сплетением, затылочные нервы), типично развитие парестезий в волосистой части головы, иногда возникает боль при причесывании. Стимуляция шейных структур вызывает боль, анестезия уменьшает ее [7].
Диагностика
Специалисты IHS в 2013 г. обновили диагностические критерии цервикогенной головной боли (см. табл. 2), присвоили ей код 11.2.1. В Международной классификации болезней 10-го пересмотра такая подробная характеристика цервикогенной головной боли отсутствует, но есть адаптированный к реальной клинической практике код М53.0 («Шейно-черепной синдром»). При этом диагноз должен включать в себя вариант течения заболевания (острая или хроническая боль), его фазу (обострение, неполная ремиссия, ремиссия), выраженность болевых и мышечно-тонических проявлений.
В 2016 г. исследователи из Испании, Бельгии и США предположили, что дифференциальная диагностика головных болей должна проводиться с применением субъективного и детального физического обследования шейного отдела позвоночника. Это особенно важно для цервикогенной головной боли – одной из форм вторичной головной боли при патологии шеи. Изучение метаанализов из четырех электронных баз данных (MEDLINE, Web of Science, Embase, Scopus) показало, что Шейный сгибательно-ротационный тест (Cervical Flexion-Rotation Test), разработанный J. Dvorak и соавт. в 1992 г. [8], имеет самую высокую надежность и может считаться наиболее точным методом диагностики цервикокраниалгии [9]. Важное условие при проведении теста – пациент не должен ощущать боль. Шея пациента сгибается пассивно. Врач поворачивает шею в стороны до тех пор, пока его руки не почувствуют сопротивление или пока пациент не скажет о возникновении неприятных болевых ощущений. В этой «конечной» точке врач делает визуальную оценку диапазона вращения. Тест считается положительным, когда диапазон движений сокращен более чем на 10° от ожидаемого нормального диапазона 44°.
Дифференциальный диагноз
Важно, что никаких специфических признаков в неврологическом статусе при цервикогенной головной боли не определяется. Поэтому следует обращать внимание на «красные флажки» (факты и симптомы, которые могут свидетельствовать о наличии других заболеваний):
- внезапное начало новой интенсивной головной боли;
- резкое ухудшение и изменение клинических проявлений уже существующей головной боли при отсутствии очевидных предрасполагающих факторов;
- головная боль, обусловленная лихорадкой, ригидностью затылочных мышц, сыпью на коже, онкологическим заболеванием в анамнезе, ВИЧ или другим системным заболеванием;
- головная боль, утратившая типичные симптомы и сопровождающаяся другими очаговыми неврологическими проявлениями;
- умеренная или сильная головная боль, вызванная кашлем, напряжением;
- дебют головной боли во время или после беременности;
- дебют головной боли после травмы;
- стойкие и/или прогрессирующие головные боли;
- новая головная боль у пациентов старше 50 лет.
Кроме того, необходимо провести дообследование (ультразвуковую допплерографию сосудов головы и шеи с функциональными пробами (поворотами головы), магнитно-резонансную томографию головного мозга и краниовертебрального перехода для исключения очаговой патологии) (табл. 3).
Лечение
Среди основных мишеней лечебного воздействия – боль, миофасциальная дисфункция и нарушение биомеханических характеристик позвоночного столба. При этом терапия должна быть комплексной, воздействовать на все звенья патогенеза и сочетать медикаментозные, хирургические, физиотерапевтические методы.
В клинической практике с успехом применяются эпидуральное цервикальное введение стероидов при дегенеративном повреждении позвоночника, нервные блокады, инъекции в триггерные точки, воздействие на которые позволяет предотвратить развитие центральной сенситизации. Назначаются трициклические антидепрессанты, миорелаксанты, инъекции ботулотоксина. Может быть проведено хирургическое вмешательство (нейротомия, дорзальная ризотомия, микроваскулярная декомпрессия нервных корешков).
Безусловно, первой задачей лечения является обезболивание. Наиболее адекватным способом купирования боли считается использование нестероидных противовоспалительных препаратов (НПВП). НПВП полезны как для купирования атаки головной боли, так и при курсовом лечении [10]. В настоящее время доказано, что из целого ряда НПВП оригинальный мелоксикам (Мовалис) характеризуется не только низким коморбидным риском развития соматических побочных эффектов, но и благоприятным профилем безопасности при сочетанной терапии как в ближайшей, так и отдаленной перспективе [11, 12].
Итак, эффективность НПВП терапии зависит в первую очередь от скорости развития анальгетического эффекта, что в первую очередь определяется формой введения препарата (рис. 4) [13]. Наиболее эффективна ступенчатая терапия, когда объем лечения определяется интенсивностью болевого синдрома. При внутримышечном введении Мовалиса в дозе 15 мг/сут в течение первых трех – пяти дней достигается значимое снижение интенсивности боли, и это дает возможность начать реабилитационные мероприятия. Для удержания терапевтического эффекта и расширения активности пациента рекомендуется прием Мовалиса перорально в виде суспензии в дозе 7,5 мг однократно или два раза в сутки при необходимости или в виде таблеток в дозе 15 мг/сут в течение 14–20 дней (табл. 3).
Стойкий терапевтический эффект возможен при сочетании манипулятивных и физиотерапевтических методов, в том числе лечебной физкультуры (упражнения, направленные на укрепление глубоких сгибателей шеи и мышц шейно-затылочной области). Такое физиотерапевтическое вмешательство позволяет эффективно уменьшить симптомы цервикогенной головной боли и снизить потребление лекарств как в краткосрочной перспективе, так и в течение года наблюдения за пациентами [5, 14].
В 2016 г. опубликован обзор рандомизированных контролируемых исследований (исследование PRISMA). В нем было отмечено, что регулярное выполнение статодинамических физических упражнений (в первую очередь самостоятельно в домашних условиях) является важным терапевтическим фактором в лечении цервикалгии и цервикогенной головной боли в комбинации с другими консервативными методами. В результате значимо повышался уровень функционирования и улучшалось качество жизни пациентов [15].
В августе 2016 г. исследователи из Канады, Нидерландов и США опубликовали результаты совместного метаанализа эффективности упражнений у взрослых пациентов, страдавших болью в шее с цервикогенной головной болью и без нее или радикулопатией. Оценивались выраженность боли, дисфункция, нетрудоспособность, удовлетворенность качеством жизни. В анализ были включены только рандомизированные контролируемые исследования из базы Cochrane. Было установлено, что боль в шее значительно ухудшает работоспособность. Кроме того, боль наносит экономический ущерб как пациенту, так и государству. Физические упражнения продемонстрировали эффективность, позволив снизить выраженность болевого синдрома, повысить активность и качество жизни пациентов [16].
Удобный для применения в клинической практике алгоритм диагностики и ведения пациентов с цервикогенной головной болью был предложен Г.Р. Табеевой (рис. 5) [17].
Заключение
Цервикогенная головная боль – хорошо известный в реальной практике синдром. В большинстве случаев врачу несложно диагностировать этот вид боли и отличить от головной боли напряжения и мигрени. О цервикогенной головной боли свидетельствуют такие дифференциальные признаки, как односторонняя головная боль, распространяющаяся от затылка сзади наперед, и доказательства причастности шейного отдела позвоночника. Приступ боли может быть спровоцирован давлением на триггерные точки в шейной/затылочной области или удержанием шеи в неудобном положении. Важно, что в некоторых случаях присутствуют мигренозные черты. Наличие повреждения шеи необязательно. Более того, распространенные поражения шеи не всегда вызывают цервикокраниалгию. О хлыстовой травме можно говорить, если возникновение боли и травма шейного отдела позвоночника тесно связаны по времени.
В завершение стоит отметить, что для оказания помощи пациенту с любым типом головной боли необходимо правильно поставить диагноз, выявить и постараться устранить причину болевого синдрома, а также назначить адекватное лечение. Главная цель терапии – быстро и безопасно купировать боль с проведением последующей реабилитации, направленной на восстановление биомеханических характеристик движений в шейном и шейно-затылочном отделах позвоночника.
Головная боль причины и лечение
Головная боль является одним из наиболее часто встречающихся симптомов в клинической практике врачей разных специальностей. Она же является одним из самых сложных симптомов для изучения и трактовки.
Согласно Международной классификации головных болей на сегодняшний день выделяют первичные головные боли (мигрень, головная боль напряжения, тригеминальная вегетативная цефалгия, другие первичные головные боли), большую неоднородную группу вторичных головных болей, включающих в частности, головные боли, связанные с патологией шейного отдела позвоночника, и третью группу, в которую входят головные и лицевые боли, связанные с поражением черепных нервов или другими заболеваниями.
Цервикогенная головная боль
Частота встречаемости цервикогенной головной боли колеблется, по данным разных авторов, от 2,5 до 70%. По данным N. Nilsson (1995), 70% пациентов с болевым синдромом в шейном отделе позвоночника одновременно испытывают головную боль, но лишь в 18% случаев она рассматривается как следствие боли в шее. В то же время N. Bogdak указывал, что 15–20% пациентов с хронической головной болью имеют цервикогенный характер боли. Изолированная боль в шее — частое явление. Периодически жалобы на боли в шейном отделе позвоночника предъявляют 40–70% взрослых людей. Довольно продолжительное время считалось, что головная боль у детей встречается реже, чем у взрослых. Однако исследования последних десятилетий показали, что распространенность головной боли у детей составляет от 40% до 75%. В генезе головной боли детского и подросткового возраста значительную роль играют функциональные нарушения в позвоночно-двигательных сегментах (ПДС) шейного отдела позвоночника, в частности нарушения в структурах верхнешейного отдела позвоночника.
Согласно мнению большинства авторов цервикогенная головная боль — это болевой синдром, локализующийся в шейно-затылочной области, который может распространяться на лобно-височную область и область глаза с гомолатеральной стороны. Боль всегда носит односторонний характер. У ряда пациентов возможно появление таких симптомов, как фото- и фонофобия, слезотечение, что иногда может расцениваться как проявление мигрени. Особенностью цервикогенной головной боли является то, что она провоцируется движениями в шейном отделе позвоночника, а после выполнения определенных разминочных движений в шее может купироваться. Для постановки диагноза цервикогенная головная боль используются диагностические критерии:
А. Боль, исходящая из области шеи и ощущаемая в одной или нескольких зонах головы и/или лица, отвечающая критериям C и D.
В. Клинические, лабораторные и/или нейровизуализационные признаки нарушения или повреждения в области шейного отдела позвоночника или мягких тканей шеи, которые являются достоверной или возможной причиной головной боли.
С. Причинная связь головной боли с патологией шейной области основывается по меньшей мере на одном из следующих симптомов:
- клинические признаки подтверждают, что источник боли располагается в области шеи;
- прекращение боли после диагностической блокады структур шеи или нервных образований.
D. Головная боль прекращается в течение 3 месяцев после успешного лечения нарушения или повреждения, вызвавшего болевой синдром.
Патофизиологические механизмы цервикогенной головной боли хорошо изучены. На протяжении нескольких десятилетий главенствующая роль отводилась дегенеративно-дистрофическим изменениям позвоночника, таким как остеохондроз, спондилоартроз, спондилез, унковертебральный артроз. При этом имеются лишь единичные указания на роль функциональных нарушений в позвоночно-двигательных сегментах в развитии цервикогенной головной боли. С нашей точки зрения, цервикогенная головная боль — неоднородная по своей сути группа головных болей, в основе которых лежат функциональные и органические изменения различных анатомических структур шейного отдела позвоночника: межпозвонковых дисков, суставов, связок, фасций, мышц, нервов.
К краниовертебральной области относятся затылочная кость, два первых шейных позвонка (атлант и аксис), продолговатый мозг и мозжечок.
Ключевую роль в перераспределении веса тела и формировании опорной функции нижних конечностей играет краниовертебральный переход. Краниовертебральная область, в частности уровень C0-CI-CII, является стратегической зоной в силу анатомических мышечных связей. Кинетические дисфункции на этом уровне изменяют паттерны сфенобазилярного синхондроза (СБС), что приводит к изменению первичного дыхательного механизма.
Не менее важна функция участия шейного отдела позвоночника в краниосакральном механизме. Твердая мозговая оболочка спинного мозга плотно прикрепляется к большому затылочному отверстию, атланту и аксису, поэтому любые нарушения подвижности этой зоны влияют на краниосакральный механизм. По данным G. Goodheart (1968), снижение тонуса пояснично-подвздошных мышц связано с наличием функционального блока С0-С1. Функциональная блокада краниовертебральной области может сопровождаться вторичными блокадами крестцовоподвздошного сочленения. Таким образом, дисфункции в краниовертебральной области находятся в сфере внимания невропатологов, вертебрологов, специалистов по мануальной терапии. Все это свидетельствует о необходимости комплексного подхода к диагностике данной проблемы. Краниовертебральная дисфункция может сопровождаться цервикогенной головной болью, которая возникает на фоне нарушения биомеханики позвоночника, миофасциальной дисфункции с формированием локального мышечного спазма и триггерных точек.
Цервикогенная головная боль может развиваться по трем механизмам: сосудистому (вазомоторный, ишемический и венозный), невралгическому и мышечного напряжения. Рефлекторный спазм при растяжении нижней косой мышцы головы в сочетании с гиперфлексией провоцирует подвывих атлантоосевого сустава. При этом между листками фасции мышцы могут быть зажаты большой затылочный нерв и затылочная артерия, которая приближается к межпозвонковому суставу СI-СII на стороне, противоположной повороту головы.
Нестабильность в краниовертебральной зоне также может сопровождаться хроническим динамическим подвывихом в атлантоокципитальном и атлантоаксиальном суставах (ААС). На стороне подвывиха (заднего смещения боковой массы атланта) в мышцах отмечается умеренная атрофия (дистрофия мышечных волокон), а на противоположной стороне — гипертрофия мышечных волокон. В то же время нарушение краниовертебральной биомеханики приводит к появлению спазма мышц головы и шейного отдела позвоночника, экстравертебральных мышц, контрактурам этих мышц, возникновению в них латентных триггерных точек (мышечных, фасциальных, мышечносвязочных, связочнокостных), регионарному дисбалансу мышц.
Развиваются функциональные мышечные, фасциальные, мышечносвязочные, дуральные краниовертебральные блоки C0-CI, CI-CII, возникают ирритативно рефлекторные синдромы:
1) мышечнотонические (спазм мышц, боль);
2) миофасциальные (мышечный спазм, образование в напряженных мышцах болезненных мышечных уплотнений, активных или латентных триггерных точек);
3) болевые, так как появляются и нарастают очаги патологической ноцицептивной импульсации.
В результате формируются следующие клинические синдромы:
цервикокраниалгия, цервикалгия, цервикобрахиалгия, цервикопекталгия (два последних возникают при патологии в нижнешейном отделе позвоночника).
Цервикалгия лечение
Наш центр разработал специальную комплексную программу по лечению данной дисфункции. В основе ее лежит физиотерапия как подготовка к мануальной коррекции, плазмотерапия и озонотерапия позволяет нам вылечить мышечно-связочный аппарат шеи без нагрузки на организм лекарственными средствами.
Лечение является курсовым и рассчитано на несколько курсов в год!